AUTOR: Luis Palomo Cobos. Médico de Atención Primaria. Centro de Salud “Zona Centro”. Cáceres.
Revista nº 24. Octubre 2023.

Todavía conservo el listado de medicamentos esenciales que promovió la OMS hace aproximadamente 40 años, allá por los años 80 del siglo pasado. Eran unos 200 medicamentos que algunos aceptamos como válidos para realizar una atención médica cuasi suficiente y que, puede que fueran una simplificación, pero desde luego era una relación mucho más útil que las miles de marcas comerciales que se ofrecían en el vademécum. Como era de esperar, enseguida arreciaron las críticas. De las industrias farmacéuticas porque consideraban el listado un atraso, que eran recomendaciones para países pobres, un retroceso en la valoración de la farmacopea y una amenaza a la investigación. A las asociaciones profesionales y a los colegios de médicos les parecía un ataque a la libertad de prescripción, libertad más supuesta que real, como todos sabemos.
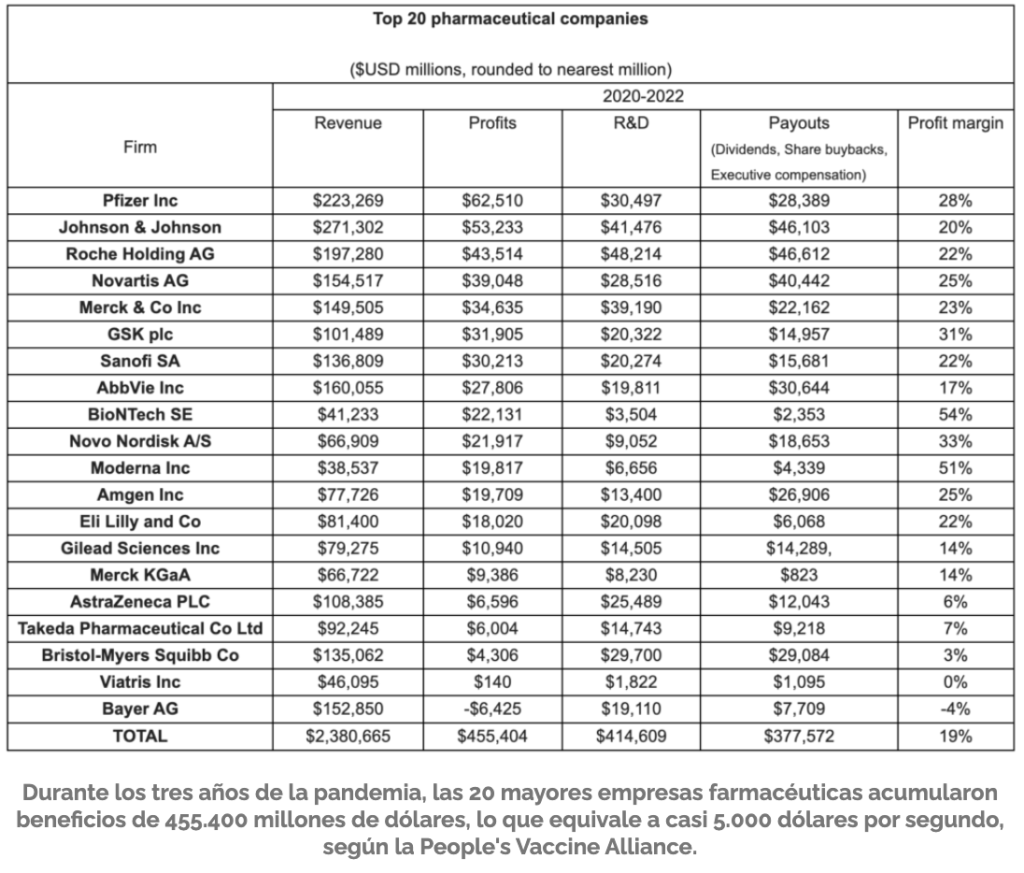
Desde entonces la oferta farmacéutica no ha hecho más que aumentar, pero se han añadido pocas moléculas realmente esenciales a aquel listado de la OMS. El crecimiento de la industria farmacéutica en términos empresariales y en cuenta de resultados sitúa a las grandes compañías entre las empresas más rentables del mundo; las moléculas en investigación sorprenden por su cantidad y por su novedad, particularmente en algunas especialidades, como oncología o neuropsiquiatría; el medicamento se ha convertido en un bien de consumo y su financiación por los servicios asistenciales en una carga económica cada vez mayor; los efectos adversos ocasionan miles de fallecimientos y millones de adictos en el mundo (sirva como ejemplo el caso de los opioides en EEUU); la investigación farmacéutica es acusada de aprovecharse de la inversión pública en las primeras fases de la investigación; siguen existiendo dudas sobre las prácticas de comercialización, y sobre la transparencia en la realización de los ensayos clínicos y en la difusión de los datos completos de los resultados.
En la historia de los riesgos para la salud que implica la utilización de los medicamentos, uno de los acontecimientos más importantes ocurrió en Alemania durante los años 60 y 70 del siglo pasado. Se trata del denominado juicio Contergan® (talidomida), uno de los juicios más largos en la historia de la jurisprudencia alemana, a partir del cual cambió profundamente el marco de responsabilidades en la gestión de la prevención.
La sentencia Contergan (18 de diciembre de 1970) contribuyó al desarrollo de una actitud de cautela en la regulación farmacéutica porque aumentó el alcance de la responsabilidad de los patrocinadores farmacéuticos introduciendo el concepto de responsabilidad objetiva ya que, hasta entonces, sólo existía una responsabilidad extracontractual que requería la demostración de negligencia. También introdujo el principio de la sospecha bien fundada, es decir, ya que una prueba positiva de causalidad requiere tiempo para mostrarse y una base epidemiológica grande, de forma que la evaluación definitiva puede tardar, o no llegar nunca, una prueba científica de la causalidad no puede ser un criterio válido para determinar el umbral en el que empezar las contramedidas de seguridad. Por eso, la empresa farmacéutica está obligada a evaluar permanentemente el riesgo, porque puede haber daño para algunos consumidores antes de que se pueda establecer una relación causal fundada científicamente.
Necesitamos toda la información
Aunque es necesario desarrollar una actitud de cautela en la regulación farmacéutica, y las empresas farmacéuticas están obligadas a evaluar permanentemente el riesgo, todavía hoy, la reciente pandemia por coronavirus Sars-Cov2 y el desarrollo apresurado de las vacunas, en particular de las denominadas ARNm, ha traído a colación alguna de las precauciones y de las mencionadas limitaciones éticas, por ejemplo las dificultades que tienen los investigadores para disponer de la información necesaria para averiguar el balance entre efectos adversos y ventajas de las vacunas. Con toda la información disponible de los ensayos clínicos en los que se basó la aprobación de esas vacunas ARNm, investigadores independientes concluyeron que la relación entre el conjunto de beneficios y riesgos de dichas vacunas era más que cuestionable (1), y que se necesitaría acceder a los datos individuales de los participantes en los ensayos clínicos para determinar si había algún grupo de población en donde los posibles beneficios compensase los daños potenciales.
A pesar de todas las regularizaciones y a que la calidad en el planteamiento y realización de los ensayos clínicos no ha dejado de aumentar, se siguen observando maniobras en las condiciones en que se autorizan medicamentos y permisividad en el rigor metodológico y ético de algunos ensayos clínicos, tendentes a favorecer la entrada rápida de nuevos medicamentos en el mercado, de manera que se puede poner en peligro la seguridad de los pacientes.
Aún quedan exigencias éticas por reclamar, porqueel pragmatismo, la centralidad del paciente, las evaluaciones de la relación calidad-precio, la transparencia y la protección de sesgos siguen siendo subóptimas para la mayoría de las investigaciones clínicas publicadas en las principales revistas (2).
Así por ejemplo, es necesario, entre otras mejoras, favorecer la transparencia en la investigación, porque los protocolos y otros procesos en la realización de ensayos clínicos con frecuencia no están disponibles para su verificación, y rara vez se dispone de los resultados completos de los estudios.
Se deben evitar investigaciones repetitivas: mucha investigación se realiza sin contar con las que ya se han realizado, o, en otros casos, las nuevas investigaciones no van precedidas o acompañadas de una revisión sistemática. Estas carencias ocasionan que más de la cuarta parte de los ensayos clínicos no se terminan porque son inviables
Los esfuerzos en investigación deben intentar que haya proporcionalidad entre la carga de enfermedad y las investigaciones que se priorizan y que se financian. No existe una correlación entre los esfuerzos realizados en investigación y la carga de daño que producen las enfermedades (la sobre-representación de ensayos clínicos dedicados a enfermedades que generan comparativamente poca carga de enfermedad -como el cáncer, las enfermedades endocrinas o las genito-urinarias- y la falta de ensayos clínicos en áreas como las enfermedades infecciosas o los problemas perinatales)
Se debe mejorar la medición de los efectos de la investigación. Se utilizan medidas de impacto secundarias (variables subrogadas), no validadas y carentes de importancia clínica, o medidas compuestas que combinan variables con pronóstico clínico tan diferente que los autores no puedan afirmar que los estudios tienen suficiente poder estadístico. En ocasiones se diseñan ensayos para demostrar no inferioridad de un medicamento frente a otro ya probado, pero ese margen de inferioridad es tan generoso, desde el punto de vista estadístico, que se aceptan como no inferiores diferencias clínicamente irrelevantes. Otro ejemplo: se prueban medicamentos de uso crónico mediante ensayos de corta duración cuando los efectos beneficiosos necesitan periodos mayores para detectarse. En el caso de la empagliflozina, un ensayo a 12 semanas puede detectar descensos en la hemoglobina glicosilada del 0,60 %, si alargamos el ensayo a 2,6 años el descenso será solo del 0,24 %.
En los tipos de estudios se diseñan pocos ensayos clínicos pragmáticos. La industria prefiere financiar ensayos clínicos realizados en poblaciones experimentales, poco representativas; sin embargo, la investigación útil debe estar centrada en el paciente, y no, sobre todo,para responder a las necesidades de los médicos, investigadores o patrocinadores. Una de las causas de los efectos adversos de los medicamentos tiene que ver con que en los ensayos clínicos no se utilizan pacientes representativos de las mismas poblaciones a las que finalmente se administrará el fármaco. O se detectan posibles efectos adversos pero las agencias reguladoras aprueban el medicamento, condicionando su mantenimiento a la comprobación de su seguridad en ensayos clínicos en fase IV que a veces no se realizan.
Se debe evitar el placebo como comparador cuando existen intervenciones cuya eficacia ha sido previamente demostrada y, sobre todo, se deben hacer públicos todos los procedimientos, los procesos y los datos generados por una investigación.
Las agencias reguladoras (la EMA en Europa) evalúan un nuevo medicamento con los datos suministrados por el promotor, el denominado clinical study report, un informe extenso que puede alcanzar miles de páginas (hasta 10.000), sin embargo la información que se publica en las revistas médicas se condensa en 12-14 páginas. Esta discrepancia en el volumen de la literatura anuncia una información escasa y potencialmente manipulable, por eso hay iniciativas, como la denominada restoring invisible and abandoned trials, que consiste en acceder a los datos reales de un estudio, comparar con lo publicado en las revistas médicas, contactar con los autores originales cuando las discrepancias son llamativas, y, finalmente, reescribir el artículo para mostrar de forma más objetiva los efectos reales del medicamento en la población estudiada (3).
Además de avanzar hacia la transparencia y la publicación de todos los resultados de los ensayos clínicos, es importante tomar consciencia de los procesos de desregulación en la aprobación de medicamentos adoptados por las agencias reguladoras, como las autorizaciones condicionadas o las licencias adaptativas. A la par se toman medidas a favor de la transparencia, así el Parlamento Europeo ha legislado para hacer públicos los datos de los ensayos clínicos, salvo por razones de confidencialidad, y la EMA hizo pública su intención de hacer pública la información de los clinical study boards desde 2016. Otras iniciativas partieron de los National Institutes of Health (NIH), que desde enero de 2017 exigen que los investigadores de todos los ensayos clínicos registren y cuelguen los resultados en clinicaltrials.gov. Esto afecta a cualquier ensayo que sea financiado total o parcialmente por los NIH. En mayo de 2017, 12 instituciones –el Medical Research Council (Reino Unido) y el Inserm (Francia) entre ellas– publicaron una declaración conjunta en este mismo sentido: los ensayos clínicos que financien, promuevan o ayuden, total o parcialmente, sean registrados y que sus resultados se hagan públicos (4).
El medicamento es seguro y sabemos todo sobre él, ahora: ¿está disponible para todos?
Una vez que aceptamos como seguro un medicamento y que, además, aporta ganancias en salud, se debería intentar que fuera accesible para todos los enfermos que lo necesitaran. De las muchas iniciativas a favor de una distribución equitativa mundial de vacunas y de medicamentos, así como de los análisis difundidos para garantizar un acceso justo a los mismos, en términos de costes y disponibilidad, me referiré al caso de un país como el nuestro, dotado de sanidad de provisión mayoritariamente pública y con mecanismos de regulación de aprobación y venta de medicamentos.
La sanidad pública está basada en el principio de solidaridad contributiva, de forma que todos pagamos a través de impuestos, y recibimos la atención sanitaria sin pagar de nuevo, cuando la enfermedad nos obliga a acudir a los servicios sanitarios. Si el paciente además de haber pagado ya sus impuestos, se ve obligado a volver a pagar en el momento del uso, paga dos veces rompiéndose el principio de solidaridad ya que paga más aquel que más utiliza la sanidad, es decir el ciudadano más enfermo. Por ello la sanidad pública debe garantizar que toda persona tenga acceso a los medicamentos correctamente indicados y prescritos. Con esa finalidad se ha propuesto: 1/ Disminuir el copago de medicamentos en receta, de pensionistas y trabajadores activos, de forma progresiva en función de los niveles de renta; 2/ Valorar las exenciones y nuevos colectivos que deberían incorporarse (5).
En cuanto a la influencia de la industria del medicamento induciendo sobreconsumo, es necesaria una política de medicamento dirigida a estrategias de difusión y educación sanitaria a la población, en los medios de comunicación, en las asociaciones y organizaciones ciudadanas, en las asociaciones de pacientes y en la educación en escuelas y centros de enseñanza. Para neutralizar el discurso de la industria del medicamento se debería: 1/ Desarrollar proyectos de mejora de la educación sanitaria sobre medicamentos de la ciudadanía; 2/ Proponiendo medidas para difundir los factores prioritarios para la mejora de la salud, para prevenir la medicalización de la vida cotidiana y el sobreconsumo de medicamentos; 3/ Difundir criterios y condiciones de uso racional de los medicamentos y consumo responsable a los pacientes y a la población, y 4/ Evaluar y controlar por la autoridad sanitaria la publicidad de medicamentos dirigida al gran público (5).
Como la industria farmacéutica española depende en cuanto a innovación casi exclusivamente de los laboratorios extranjeros, en especial de la llamada Big Pharma, se han propuesto procedimientos de compra centralizada de medicamentos, como las vacunas y otros, para garantizar el acceso del sistema sanitario español a los medicamentos innovadores a precios razonables.
Por su parte, el desarrollo de una Agencia de Evaluación de Medicamentos y otras tecnologías sanitarias, que fue objeto de una propuesta específica durante la pandemia por parte de un amplio grupo de sanitarios y economistas de la salud, debe resolverse teniendo en cuenta la existencia previa de 8 agencias de orientación similar, una central, y siete autonómicas, con escasos resultados efectivos.
Las potencialidades de una política de investigación que haga posible a medio plazo la innovación en materia de medicamentos en España, debe desarrollarse proponiendo mejoras de las estructuras de investigación sanitaria en nuestro país, tanto de las estructuras y políticas de investigación básica en centros públicos, ahora bajo la dirección principal del Instituto Carlos III, en la actualidad dependiente del Ministerio de Ciencia e Innovación, como de la aplicada. Esta última consistiría de manera preferente en la realización de ensayos clínicos en centros propios del Sistema Nacional de Salud (SNS), bajo el control independiente de cada una de las Fundaciones de investigación de los hospitales públicos, y el patrocinio de la industria farmacéutica. Aunque España es el país europeo en el que más ensayos clínicos se realizan, el SNS no obtiene los beneficios que se esperarían de ese esfuerzo (6).
Bibliografía
- Fraiman J, Erviti J, Jones M, Greenland S, Whelan P, Kaplan RM, et al. Serious adverse events of special interest following mRNA COVID-19 vaccination in randomized trials in adults. Vaccine. 2022; 40: 5798-580
- John P.A. Ioannidis. Why most clinical research is not useful?. PLOS medicine. 2016. Accesible en: http://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.1002049
- Erviti J, Saiz LC, Garjón J. Fiabilidad de los ensayos clínicos. El peligroso camino de la desregulación de los medicamentos. Med Clin (Barc). 2016; 147 (12):554–557
- Dal-Ré R. 2017, un año clave en la transparencia de los ensayos clínicos. Med Clin (Barc). 2018; 150(2):80–83. https://doi.org/10.1016/j.medcli.2017.06.053
- Puigventós Q. et al. Política Farmacéutica. Situación actual y propuestas. En: https://fadsp.es/wp-content/uploads/2021/05/PoliticaFarma.pdf
- Rey del Castillo J. et al. Una nueva Ley de orientación Federal para la sanidad Española tras la pandemia. En: https://porunaespanafederal.es/wp-content/uploads/2022/05/Libro-Luis-220406.pdf