AUTOR: Abel Novoa. Médico de familia, miembro del consejo editorial de AAJM, coordinador del Grupo de Trabajo debioética de la Sociedad Española de Medicina de Familia y Comunitaria (SEMFYC) y ex presidente de NoGracias.
EDITORIAL. Revista Nº 18 – Febrero 2023
La palabra justo en la expresión “acceso justo al medicamento” tiene dos acepciones. La RAE define justo como “que obra según justicia y razón”. Esta sería la acepción que emplea la Asociación de Acceso Justo al Medicamento (AAJM) que publica esta revista y que defiende el “acceso equitativo a unos medicamentos seguros y asequibles” para que “la población goce del grado máximo de salud que se pueda lograr”[i]. La otra acepción es: “Exacto, que no tiene en número, peso o medida ni más ni menos que lo que debe tener”. Los medicamentos aportan un valor incontestable a la medicina, pero ni tantos ni tanto, es decir, son pocos los fármacos que realmente aportan una eficacia significativa a los enfermos.
Según la revista Prescrire, probablemente el boletín sobre fármacos más prestigioso del mundo por su calidad e independencia, solo 17 de las 96 nuevas autorizaciones de comercialización del año 2021 en Francia que fueron evaluadas por sus expertos representaron un avance terapéutico importante o notable para los pacientes[ii]; 51 eran moléculas vendidas como innovadoras que no aportaban ninguna ventaja sobre las anteriores y 9 eran directamente peligrosas por tener un balance riesgo beneficio negativo2. Es decir, menos de 1 de cada 5 moléculas son valiosas y merecedoras de “ser accesibles”. Las organizaciones profesionales y ciudadanas que luchan por mejorar los problemas de acceso de los medicamentos que en España están organizadas a través de la alianza No es sano[iii] y que denuncian, acertadamente, sus precios desorbitados, sus patentes trucadas, la falta de transparencia de administraciones y reguladores en sus tratos con la industria farmacéutica, debería considerar también en sus reivindicaciones el valor de los medicamentos y denunciar con igual vigor la introducción masiva en el mercado de fármacos sin utilidad terapéutica real.
Y aquí nos encontramos con una contradicción. La máxima defensora de seguir ponderando el precio de los medicamentos por su valor terapéutico es la industria. Por el contrario, las organizaciones que piden mejorar el acceso abogan por que se considere en el precio de los fármacos los costes de fabricación más un beneficio razonable. ¿Por qué la industria farmacéutica desea tomar como referencia para la fijación de precios el valor, si introduce tantos fármacos sin utilidad terapéutica, y los activistas defienden el costo de fabricación?
El valor de un medicamento puede calcularse de varias maneras, dependiendo del contexto en el que se esté evaluando su costo. Por ejemplo, el costo-efectividad compara el precio del medicamento con los beneficios en términos de años de vida ajustados por calidad (AVAC). El costo-beneficio se utiliza para evaluar el costo de un medicamento en relación con los beneficios que aporta a la sociedad en su conjunto[iv]. Este abordaje se basa en análisis farmacoeconómicos para establecer un umbral indicativo del coste máximo que se está dispuesto a pagar por AVAC ganado y, normalmente, utiliza la eficacia demostrada en ensayos clínicos.
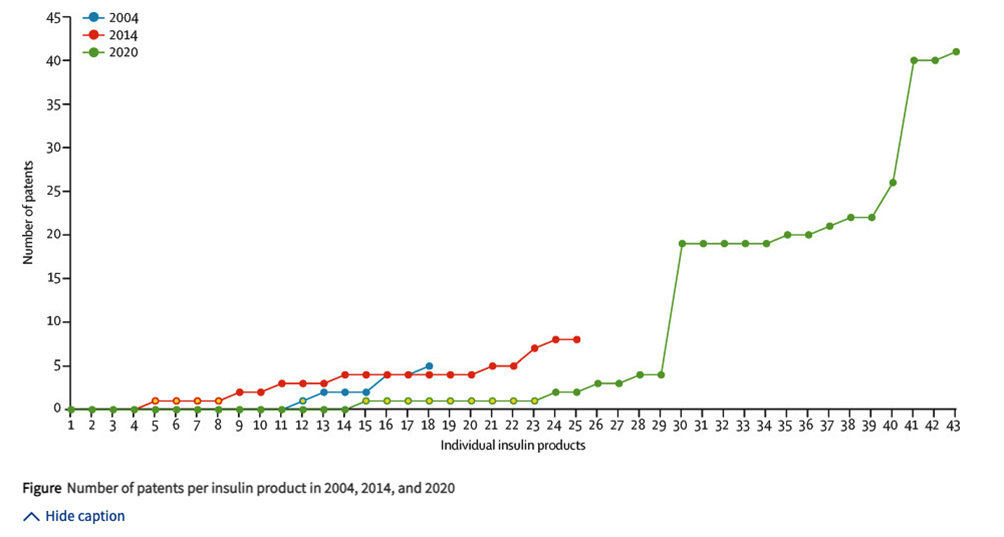
Pero el valor de los medicamentos es complejo de calcular[v]. Varias son las causas. La primera es que hay que elegir si el valor del fármaco hay que medirlo con los datos experimentales o con los datos del mundo real ya que el efecto de un tratamiento en el mundo real suele diferir de su efecto en un ensayo clínico. Esto se debe a que “los pacientes del mundo real tienden a estar más enfermos que los participantes en el ensayo, quienes suelen ser más jóvenes y saludables. Además, los participantes en los ensayos clínicos suelen cumplir mejor con el tratamiento y son monitoreados más de cerca que los pacientes en el mundo real”5.Otra razón es que los precios no son fijos. Además de los acuerdos particulares a los que puede llegar cada compañía, el precio de un medicamento generalmente cae cuando se comercializan competidores o hay versiones genéricas disponibles. Es decir, el costo-efectividad o costo-beneficio de un medicamento puede cambiar con el tiempo sin que cambie su eficacia, simplemente porque su precio se modifica. También pueden producirse cambios en la evidencia disponible con nuevos estudios en subgrupos más específicos que demuestren mayor eficacia o, al contrario, reversiones demostrando su inutilidad[vi]. Por último, y quizás lo más importante, existe un enorme problema con los experimentos en los que se basan los cálculos de costo-efectividad: los ensayos clínicos son poco fiables debido a la enorme maleabilidad de la metodología del ensayo clínico y sus herramientas de síntesis (meta-análisis y revisiones sistemáticas) lo que es hábilmente aprovechado por la industria farmacéutica, la principal financiadora[vii].
Calcular el valor de los medicamentos es lo que hace la agencia de evaluación de tecnologías británica, el NICE, antes de permitir la introducción de nuevos medicamentos en el NHS inglés y galés. Sin embargo, el costo-efectividad es un sistema con elevado riesgo político cuando se rechazan fármacos para enfermedades raras o graves de precios exorbitantes con un argumento únicamente económico. Los gobiernos inmediatamente sufren campañas de asociaciones de pacientes, financiados mayoritariamente por la propia industria[viii], apoyadas por sociedades científicas, financiadas mayoritariamente por la industria[ix], que consiguen enorme repercusión mediática y apoyo popular. Debido a las presiones políticas y profesionales, la agencia británica ha ido flexibilizando sus requisitos en el umbral del precio de los AVACS así como en la solidez de las evidencias en las que se basan[x]. De esta forma, un sistema ejemplar, ha pasado a ser un “coladero” de tecnologías con muy bajo valor añadido: entre 2010 y 2020 las nuevas tecnologías introducidas en el NHS han procurado una media de 3-4 meses de vida en perfecta salud[xi].
Las organizaciones que defienden el acceso justo defienden que debido a estos problemas metodológicos es necesario fijar los precios según los costos de desarrollo y fabricación más un beneficio razonable. Este sistema impulsaría que los laboratorios tuvieran que justificar sus costes, incluidos los de I + D, junto a la propuesta de precios, y podría tenerse en cuenta la aportación del sector público al desarrollo de la nueva molécula (investigación básica académica, fondos de investigación y ayudas públicas, participación de los sistemas nacionales de salud, etc). Este modelo de fijación de precios pretende impulsar mayor transparencia en el sector, así como introducir elementos de modulación de los precios cuando los nuevos fármacos han contado con financiación y participación pública en la fase de desarrollo.
España tiene un sistema ambiguo y poco transparente para fijar precios basado fundamentalmente en las proyecciones que realiza la propia industria sin considerar ni valor terapéutico ni costes de producción y fabricación. Así nos va. El gasto en farmacia hospitalaria en el año 2021 fue de 8.425 millones de euros, un 39% más que en 2014[xii]. En medicamentos con receta fue de 12.531 millones, un 21% más que en 2014. En el año 2022, el gasto en medicamentos con receta se ha incrementado un 4,93% respecto al año 2021[xiii]. Es una situación claramente insostenible seguir financiando una verdadera burbuja biomédica[xiv]: precios inflados por productos con una eficacia inflada.
Con estos datos podemos extraer una conclusión: el sistema está roto. La ciencia biomédica no es capaz de garantizar un conocimiento más o menos objetivo del valor de los productos que justifica. Las agencias reguladoras y las que evalúan tecnologías no consiguen separar adecuadamente las tecnologías que aportan valor de las que no lo hacen ya que se basan en esa ciencia sesgada y son víctimas del populismo tecno-científico que acaba permeando las instituciones. Los profesionales, que sería la última garantía, son incapaces de utilizar adecuadamente los fármacos una vez son accesibles debido a que el conocimiento biomédico es víctima de la deriva institucional de todo el sistema[xv].
Parece claro que la apuesta por un sistema de fijación de precios basado en el costo de desarrollo y fabricación es el que aporta más transparencia y objetividad, pero no deja de ser un reconocimiento del fracaso de la ciencia y las instituciones que la utilizan para controlar la inercia aplastante del capitalismo tecnocientífico.
Referencias
[i] Ver web corporativa de la Asociación de Acceso Justo al Medicamento: https://accesojustomedicamento.org/justificacion-y-motivos/ Consultada el día 2 de marzo de 2023
[ii] Prescrire’s ratings of new products and indications over the past 10 years. Accesible en https://english.prescrire.org/en/81/168/64261/0/NewsDetails.aspx Consultado el día 2 de marzo de 2023
[iii] Ver web de la alianza “No es sano”: https://noessano.org/es/ Consultada el día 2 de marzo de 2023
[iv] Síntesis elaborada por chatGPT. Consulta realizada el día 2 de marzo de 2023
[v] Goldman D., Jena A. Precios basados en el valor de los medicamentos: tiene sentido pero es difícil de lograr. Traducción de Salud y Fármacos. Accesible en https://www.saludyfarmacos.org/lang/es/boletin-farmacos/boletines/ago201702/33_precios/Consultado el día 2 de marzo de 2021
[vi] Prasad VK, Cifu AS Ending Medical Reversal: Improving Outcomes, Saving Lives Baltimore: Johns Hopkins University Press, 2015.
[vii] Stegenga J. Medical nihilism Oxford: Oxford University Press, 2018
[viii] Mandeville KL, Barker R, Packham A, Sowerby C, Yarrow K, Patrick H et al. Financial interests of patient organisations contributing to technology assessment at England’s National Institute for Health and Care Excellence: policy review BMJ 2019; 364 :k5300 doi:10.1136/bmj.k5300
[ix] Gasparini M, Tarquini D, Pucci E, Alberti F, D’Alessandro R, Marogna M, Veronese S, Porteri C; Bioethics and Palliative Care Study Group of the Italian Neurological Society. Conflicts of interest and Scientific Societies. Neurol Sci. 2020 Aug;41(8):2095-2102. doi: 10.1007/s10072-020-04330-8. Epub 2020 Apr 16. PMID: 32300891.
[x] Charlton V, Lomas J, Mitchell P. NICE’s new methods: putting innovation first, but at what cost? BMJ. 2022 Nov 28;379:e071974. doi: 10.1136/bmj-2022-071974. PMID: 36442870.
[xi]Polake TB, Cucchi DGJ, Darrow JJ, Versteegh MM. Incremental benefits of novel pharmaceuticals in the UK: a cross-sectional analysis of NICE technology appraisals from 2010 to 2020. BMJ Open 2022;12:e058279. doi: 10.1136/bmjopen-2021-058279. pmid: 35396306
[xii]Datos accesible en https://www.hacienda.gob.es/es-ES/CDI/Paginas/EstabilidadPresupuestaria/InformacionAAPPs/Indicadores-sobre-Gasto-Farmac%C3%A9utico-y-Sanitario.aspx Consultado el día 2 de marzo de 2023
[xiii]Datos accesibles en https://www.sanidad.gob.es/profesionales/farmacia/datos/diciembre2022.htm Consultado el día 2 de marzo de 2023
[xiv] Jones R., Wilsdon J (2018) The Biomedical Bubble: Why UK research and innovation needs a greater diversity of priorities, politics, places and people. Accesible en https://media.nesta.org.uk/documents/The_Biomedical_Bubble_v6.pdf Consultado el día 3 de marzo
[xv] Novoa AJ, Gérvas J, Ponte C. Salvaguardas, deriva institucional e industrias farmacéuticas AMF 2014;10(7):373-382